2022.07.03.15
Files > Volume 7 > Vol 7 No 3 2022
Valoración de buenas prácticas de prescripción en recetas médicas en Honduras
Assessing Good Prescription Practices in medical prescriptions in Honduras
Emilia Carolina Vargas Copland1, *, Amelia Karina Rodríguez Cáceres 2
1 Departamento de Tecnología Farmacéutica, Facultad de Química y Farmacia, Universidad Nacional Autónoma de Honduras. Tegucigalpa. Honduras; [email protected] ORCID: https://orcid.org/0000-0003-3861-5900
2 Departamento de Tecnología Farmacéutica, Facultad de Química y Farmacia, Universidad Nacional Autónoma de Honduras. Tegucigalpa. Honduras; [email protected] ORCID: https://orcid.org/0000-0002-5628-5813
* Correspondencia: [email protected]; Tel.: (504)9952-1885
Available from: http://dx.doi.org/10.21931/RB/2022.07.03.15
RESUMEN
Las Buenas Prácticas de Prescripción, consideran varios conceptos y procedimientos para su cumplimiento, entre ellos, aspectos técnicos para la verificación de información que debe contener una receta, contribuyendo así, con el uso racional de los medicamentos. Este estudio tuvo como objetivo evaluar recetas médicas para verificar el cumplimiento de los requisitos de acuerdo con Guías para las Buenas Prácticas de Prescripción. La información se recolectó a través de un instrumento semiestructurado, cotejando cada una de las recetas. El análisis y validación de la información se realizó en dos momentos, por investigadores diferentes. La muestra de 497 recetas evidenció que el 46.28% omitían parcialmente información del médico, 36.82% la información del paciente y el 37.02% se consideró letra no legible, el porcentaje más alto de cumplimiento lo representó la dosis con un 90.54%. Los resultados de este estudio demuestran que un alto porcentaje de las recetas evaluadas incumplen en los aspectos de Buenas Prácticas de Prescripción. En conclusión, es necesaria la intervención y creación de un reglamento en Honduras, para mejorar el proceso de prescripción, estandarizar el formato e información que se plasma en la receta, así como educar al personal de salud responsable de prescribir y dispensar.
Palabras claves: medicamento; recetario; calidad.
ABSTRACT
The Good Prescription Practices consider many concepts and procedures for their compliance, among them; technical aspects to verify the medical prescription information, thus contributing to the rational use of medicines. The objective of this study was to evaluate medical prescriptions to ascertain the accomplishment of the requirements according to the guidelines for Good Prescription Practices. The information was collected through a semi-structured instrument, and each drug was collated. The analysis and validation of the data were carried out in two moments by different researchers. The sample of 497 prescriptions; proved that 46.28% omitted, partially the doctor information, 36.82% the patient’s information and 37.02% was considered unreadable handwringing. The dose presented the highest percentage of compliance with 90.54%. This study’s results show that many evaluated prescriptions do not comply with the Good Prescriptions Practices. In Conclusion, it is necessary to intervene and create a regulation in Honduras to improve the prescription process, standardize the format and information reflected in the prescription, and educate the health staff responsible for prescribing and dispensing.
Keywords: medicine, prescription, quality.
INTRODUCCIÓN
Las Buenas Prácticas de Prescripción (BPP) se refieren al cumplimiento de los requisitos mínimos necesarios que deben estar contenidos en la receta médica, esta información debe ser primordialmente legible, así como contener las indicaciones del medicamento, siendo necesaria la aplicabilidad de la legislación para poder dar seguimiento a su cumplimiento1. La prescripción es el acto de indicar el medicamento que debe recibir un paciente, la dosis correcta y el tiempo que durará el tratamiento2, que resulta de la intervención de un profesional médico que bajo la utilización y aplicación de sus conocimiento logra obtener información del paciente después de entrevistarle, en cuanto a la dolencia que refiere, además de realizar el examen físico acompañado de otros análisis y estudios complementarios para lograr determinar un diagnóstico y decidir el tratamiento correcto3. Esta decisión involucra dar indicaciones sobre el o los medicamentos a utilizar y entrega de un documento escrito conteniendo la prescripción, por medio de la receta; la cual no debe contener errores para evitar el riesgo de instrucciones erróneas y fallas en el tratamiento4.
La prescripción es la indicación escrita que emite el profesional médico5,6 posteriormente es entregada al paciente y tiene como objetivo que llegue al ejercicio del profesional farmacéutico que se encarga de dispensar los medicamentos en el establecimiento farmacéutico, cumpliendo de esta manera con la función primordial de la receta, que es la administración correcta de los medicamentos7. De una prescripción completa y legible podría depender la dispensación correcta del medicamento y su uso racional, lo que está directamente relacionado con el resultado farmacoterapéutico, siendo la receta el instrumento con una relación muy estrecha con la atención de salud y que documenta la prescripción1, debe ser llenada con responsabilidad, conteniendo la información necesaria para que posteriormente el farmacéutico encargado de la dispensación de los medicamentos lo haga sin equivocaciones y pueda orientar al paciente en la forma correcta del uso de los medicamentos y lograr un seguimiento farmacoterapéutico adecuado8.
La Guía para las Buenas Prácticas de Prescripción del Ministerio de Salud del Gobierno de Chile, enuncia como objetivos de una buena prescripción el velar por la salud, maximizar la eficacia del uso de medicamentos, reduciendo los riesgos de su uso y bajando los costos en la atención de salud aplicando el uso racional de los medicamentos1. Bajo esta perspectiva, en Honduras se debe perseguir este mismo fin. En el país, el Código de Salud establece criterios a cumplir al prescribir medicamentos, entre ellos; el Artículo 143; el médico está obligado a indicar, además de la marca comercial del producto, el nombre genérico del medicamento9, por medio del regente se puede ofrecer la intercambiabilidad de los productos siempre que sean equivalentes terapéuticos9,10, sin embargo, existe ausencia de reglamentación nacional para las BPP.
De acuerdo con la revisión bibliográfica realizada para este estudio; en Honduras, se reportó una investigación realizada en la Farmacia del Instituto Nacional del Tórax, la cual consistió en una auditoria a los servicios de Farmacia de consulta externa, hospitalización e infectología, después de la revisión de los recetarios se evidenció que las recetas no tenían el sello del médico o las prescripciones no eran legibles11. Este podría ser un indicativo de las falencias en el llenado correcto de las recetas, por lo que existe el interés de hacer una revisión y valoración de las recetas que se emiten en otros centros asistenciales de salud, públicos y privados de Honduras, es por esto por lo que se presentó especial interés en conocer la forma en que se realiza la prescripción médica en el país.
En este estudio, se utilizó como referencia lo descrito en el Código de Salud de Honduras y la Guía para las Buenas Prácticas de Prescripción del Ministerio de Salud del Gobierno de Chile, para la valoración de recetas médicas emitidas en Honduras, se verificó el cumplimiento de las BPP y se describió las deficiencias en el llenado de las recetas, aportando información que podría ser usada para la toma de decisiones sobre los mecanismos para lograr el cumplimiento de las BPP en el país, evidenciando así, la importancia de implementar reglamentos nacionales dirigidos a regular y vigilar el llenado correcto de la receta médica, así como capacitar a los autores involucrados de forma continua.
MATERIALES Y MÉTODOS
Se realizó una investigación mixta, con diseño no experimental, retrospectivo con alcance descriptivo, de las recetas médicas evaluando las BPP. La recolección de los datos fue realizada voluntariamente por estudiantes de la clase de Farmacotecnia 1, esta clase contiene dentro de la programación didáctica el estudio de la receta y el recetario, adscrita a la carrera de Ciencias Químicas y Farmacia de la Universidad Nacional Autónoma de Honduras. La investigación se realizó desde el tercer periodo académico 2020, hasta el primer periodo académico del año 2022, con una duración de 22 meses. Como criterios de inclusión se consideró instrumentos completos, adjuntando el documento de la receta, que hubiesen sido prescritas y selladas por un médico en Honduras, durante el año 2020 hasta mayo del año 2022.
El instrumento constó de 13 preguntas cerradas que evaluaban aspectos de BPP como ser; datos para contactar al médico (nombre, estudios, dirección, teléfono u otro medio de contacto), datos del paciente (nombre, edad, sexo, teléfono u otro medio para contacto), prescripción por nombre genérico del medicamento, marca comercial o ambas, forma farmacéutica, presentación comercial, concentración, dosis, vía de administración del medicamento, número de días que durará el tratamiento o si era de uso continuo, diagnóstico del paciente, firma, y sello del médico colegiado. Las opciones en el instrumento de respuestas cerradas eran dicotómicas “sí” o “no”, respuesta de selección única y respuestas abiertas para agregar observaciones relevantes, se adjuntó fotografía en formato JPG o PDF de cada receta médica evaluada.
Durante la valoración de las recetas médicas los estudiantes confirmaron estar matriculados en la clase de Farmacotecnia 1, declarando dar información veraz y autorizando a los profesionales a cargo de la recepción de la información, para que pudiese ser usada con fines de investigación, educación y docencia, haciendo absoluta reserva de la identidad y datos personales de las recetas médicas adjunto, manteniendo la confidencialidad del paciente y del prescriptor. La valoración de cada receta médica se realizó en dos momentos; 1) Los estudiantes; por medio de la comparación de recetas médicas versus el instrumento estructurado en línea por medio de Google Forms® ubicado en la plataforma de MOODLE® en el espacio pedagógico asignado para la clase; 2) Las docentes que brindaron la clase y autoras de este artículo, validaron nuevamente la revisión de la receta médica frente al instrumento. En este sentido, era necesario tener acceso a internet para la revisión de las recetas médicas y su respectivo registro.
Durante el proceso de revisión, por parte de las docentes, se anularon los instrumentos y/o recetas que cumplían con criterios de exclusión, como ser: instrumentos procedentes de recetas que estuvieran realizadas en fragmentos de papel o cartón, incompletos o que no tuvieran fotografía adjunta de la receta médica, que no tuviesen el sello del médico y no fueron extendidas en territorio hondureño. El análisis de los tratamientos indicados en las recetas no fueron objeto de estudio de esta investigación.
Análisis estadístico
Todos los datos fueron procesados por medio de una plantilla en Microsoft Excel® calculando y analizando los resultados por medio de porcentajes (%) de cumplimiento, y gráficos de barra para valorar y describir las BPP.
RESULTADOS
Se recolectaron 571 instrumentos, de los cuales se descartaron 13 por no poderse visualizar la receta y 7 instrumentos fueron excluidos por adjuntar hojas de papel que no correspondían a una receta médica. De estas 551 recetas remanentes, el 100% poseían firma, sin embargo, se anularon 54 recetas por no tener el sello del médico. El resto de los instrumentos y la receta adjunta cumplían con todos los criterios de inclusión, conformando una muestra de 497 recetas médicas, las cuales fueron consideradas en este estudio. Las recetas médicas procedieron de 13 departamentos de los 18 con los que cuenta Honduras como ser: Atlántida, Comayagua, Copán, Cortés, Choluteca, El Paraíso, Francisco Morazán, Gracias a Dios, Intibucá, Lempira, Ocotepeque, Olancho y Santa Bárbara.
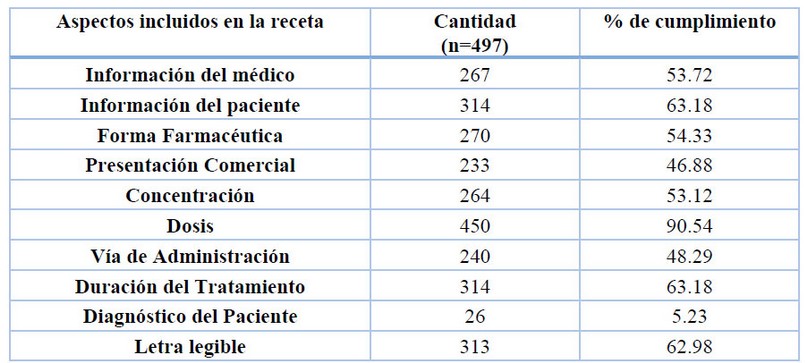
Tabla 1. Valoración de elementos de cumplimiento BPP en las recetas médicas, objeto de estudio.
Respecto a la descripción del diagnóstico del paciente, 26 recetas médicas (5.23%) contenían esta información, de las cuales fueron prescritas para la COVID-19 (8), ovarios poliquísticos, cardiopatía, lumbalgia, rinitis, gastroenteritis bacteriana (2), sacroileitis, dermatofibroma, hipotiroidismo, colecistectomía, reflujo gastroesofágico, gastritis, infección por H. pylori e hipertensión arterial 1.
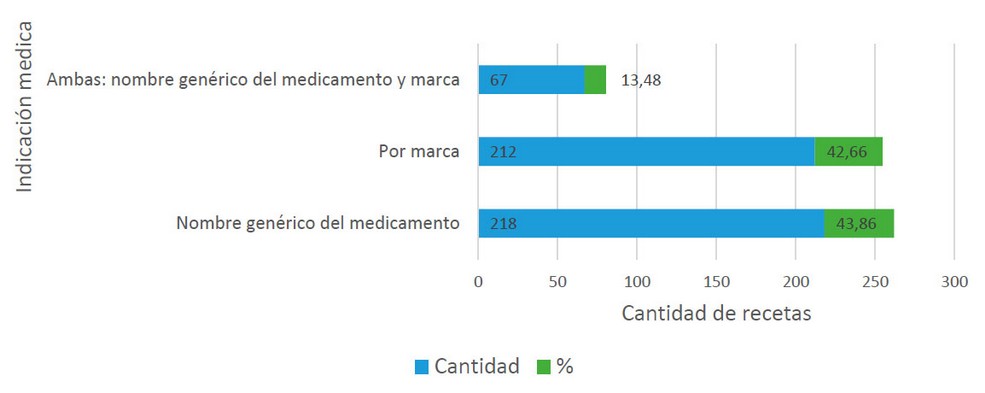
Figura 1. Porcentajes y cantidad de recetas de acuerdo a la indicación de prescripción, n= 497
El instrumento recabó información cualitativa de BPP por medio de preguntas abiertas, en la Tabla 2. se resume la información recopilada para estos criterios.

Tabla 2. Descripción de errores de prescripción, observadas en recetas médicas de este estudio que no cumplieron con los aspectos de las BPP.
DISCUSIÓN
En esta investigación; 497 recetas médicas (90.20%), contaban con el sello médico, y en el 100% de los casos, contaba con la firma del médico. En otro estudio similar, de evaluación de recetas, obtuvieron un porcentaje de 99.70% de cumplimiento al tener sello y firma, con un n=33764, estos resultados, pudieron deberse a medir dos aspectos de cumplimiento de BPP en un mismo ítem. En este sentido, se propone realizar una investigación posterior, con el objeto de investigar la calificación y veracidad de los datos del médico en la receta, evaluar prácticas inadecuadas durante la prescripción, como por ejemplo firmar recetas en blanco. Este estudio podría realizarse con el apoyo del Colegio Médico de Honduras, como órgano controlador del ejercicio médico en este país12, realizando un muestreo estratificado involucrando centros asistenciales de salud privados y públicos.
Los datos publicados en la Tabla 1 evidencian los porcentajes de cumplimento para los diferentes aspectos de BPP. El 46.28% de las recetas de este estudio omiten parcialmente información del médico, esta es información importante para crear canales de comunicación entre los profesionales del área de la salud, en caso de que se requiera. Este vacío de comunicación y relación entre médicos, farmacéuticos y personal de enfermería es una de las causas más frecuentes de los errores de prescripción1.
Por otra parte, respecto a la información del paciente, las recetas analizadas presentaron un cumplimiento del 63.18%. El 36.82% de las recetas, no evidenciaron la edad del paciente, sexo e información de contacto, dirección o teléfono. La información que se describió del paciente pudo estar condicionada con la edad, patología y requisitos legales a la modalidad de venta del medicamento, bajo prescripción médica, receta médica retenida o especial13. El requisito de escribir el número de identidad es un aspecto obligatorio en Chile para recetas que tienen control legal1. Para el país de El Salvador dentro de los factores que influyen en el proceso de uso del medicamento está la información del paciente en la receta, destacando la antropométrica y clínica, edad, peso, alergia, diagnóstico, valores de laboratorios, signos vitales, entre otros14. Este proceso podría agilizarse con la implementación del registro médico electrónico para mejorar el flujo de trabajo e información del paciente15 enlazándolo con el uso de receta electrónica, la cual también necesita someterse a procesos de calidad y validación16,17.
El porcentaje más alto de cumplimiento para la información de prescripción en la receta fue la dosis con un 90.54%, seguido del 63.18% con la duración del tratamiento, 54.33% forma farmacéutica, 53.12% concentración del medicamento, 48.29% vía de administración, 46.88% presentación comercial y 5.23% para el diagnóstico. La inexistencia de estos datos en la receta puede ocasionar un riesgo para que ocurran errores en la dispensación, también el no contar con Comités Técnicos de Farmacoterapéutica y Vigilancia podría evitar que los errores sean detectados y corregidos oportunamente18. Consideramos necesario que, en Honduras, se capacite al personal médico en las implicaciones de omitir esta información en la receta médica.
La descripción del diagnóstico en la receta fue omitida 94.77%, esto podría estar sucediendo por no ser considerado un requisito legal en la receta, sin embargo, en Honduras las aseguradoras de servicios médicos lo exigen para cubrir el servicio médico prestado a sus clientes. Consideramos que poner el diagnóstico en la receta, orienta al paciente y colabora a generar compromiso con su tratamiento. Los médicos podrían estandarizar la descripción del diagnóstico en la receta médica de acuerdo con la Clasificación Internacional de Enfermedades (CIE-11), respondiendo así, a recomendaciones de la Organización Mundial de la Salud, para el seguimiento de control estadístico sanitario. Según los datos de una investigación realizada con pacientes en dos hospitales de Perú, únicamente el 10% de los pacientes conocía su diagnóstico actual19.
Respecto a la evaluación de las recetas en este estudio el 62.68% tenía letra legible, cada una de ellas manuscrita. En un estudio realizado en Bolivia en cinco Hospitales Universitarios de tercer nivel, calificó la letra del prescriptor en un 64% como poco o nada legible18. Esta diferencia pudo deberse a que en nuestro estudio incluyó recetas tanto de clínicas como de hospitales de diferentes niveles de atención, pudiéndose ver disminuido la cantidad de pacientes que atendió el médico, dedicando así, más tiempo a la redacción de la receta médica.
Las recetas evaluadas en este estudio; de acuerdo con la indicación de prescripción; el 43.86% fue prescrito por nombre genérico del medicamento, 42.66% por marca y haciendo uso de ambas indicaciones el 13.48%; en este caso, solo esta última indicación cumplió con el Artículo 143. del Código de Salud de Honduras para el ejercicio médico9. Colocar ambas indicaciones, colabora durante la prescripción a la identificación del medicamento para evitar riesgos asociados a los errores de prescripción1, armonizando de esta manera, la comunicación entre el equipo de salud, siendo importante esta información para el regente farmacéutico, quien de acuerdo al artículo antes mencionado, deberá ofrecer la intercambiabilidad de los productos siempre que sean equivalentes terapéuticos9, práctica que en Honduras está limitada al no poder identificar por medio del etiquetado13 el medicamento genérico.
La información incompleta, ausente y errores durante la prescripción, observadas en las recetas médicas de este estudio, se resumen en la Tabla 2; la mayoría de ellos se basan en escritura y abreviaturas erróneas; tornando en algunos casos recetas incomprensibles (37.02%). Otro aspecto, es la omisión de información, como ser: la edad del paciente, la cual es importante en caso que el paciente sea pediátrico o geriátrico, la fecha de prescripción, la cual podría traer consecuencias de no lograr la adquisición del medicamento, sobre todo si estas recetas están sujetas a un control regulatorio especial, por su fecha de vencimiento, corriendo el riesgo de ser recetadas, pero no dispensadas20. La ausencia de indicaciones farmacológicas y no farmacológicas en las recetas, crean la incógnita; si esta información pudo no encontrarse plasmada en este documento, pero sí, estarse proporcionando de forma verbal al paciente por el personal sanitario.
En otro estudio de evaluación de la calidad de las recetas, se describió la omisión de dosis, frecuencia de administración del medicamento e indicaciones al paciente19. En este mismo sentido, un estudio en Bolivia de evaluación de las BPP, se encontró que ninguna de las recetas evaluadas cumplió con todos los parámetros establecidos en la ley, además, se observó que los errores más frecuentes se relacionaron con la omisión de información de la forma farmacéutica, del tiempo de duración del tratamiento, uso de abreviaturas, entre otros21, estos resultados son comparables con nuestro estudio. Por medio de la receta se logra tener información valiosa de la prescripción, pero es importante considerar que los datos contenidos pueden estar expuestos a mala interpretación, debido a las recetas incompletas o no legibles22, 23.
CONCLUSIONES
Los hallazgos de esta investigación demuestran que un porcentaje alto de recetas evidencian malas prácticas de prescripción, debido al incumpliendo en los aspectos de BPP, demostrando falta de calidad en la información técnica en la receta y el proceso de prescripción. Los porcentajes de incumplimiento se relacionan con la ausencia de datos del médico, paciente y prescripción, para la mayoría de los casos. Este incumplimiento en BPP, podría ocasionar errores en la interpretación de la prescripción, dispensación y/o administración, trayendo como consecuencia problemas relacionados al medicamento. Es importante en Honduras la redacción, aprobación, divulgación y vigilancia del cumplimiento de reglamentos en prescripción, para apoyar el uso racional de medicamentos, así como normar de la información técnico y legal de la receta médica, en el país. En este mismo sentido, es necesario fortalecer los currículos en el conocimiento de la prescripción, recetas e indicaciones farmacológicas y no farmacológicas, a las carreras de medicina, odontología, farmacia, enfermería u otras relacionadas, para formarlos en las BPP, de acuerdo con las etapas del proceso de la prescripción racional.
Contribuciones de los autores: Conceptualización, Emilia Carolina Vargas Copland y Amelia Karina Rodríguez Cáceres; metodología, Emilia Carolina Vargas Copland; validación, análisis formal e investigación, Emilia Carolina Vargas Copland y Amelia Karina Rodríguez Cáceres; curación de datos, Emilia Carolina Vargas Copland; redacción — preparación del borrador, revisión y edición original, Emilia Carolina Vargas Copland y Amelia Karina Rodríguez Cáceres; supervisión y administración de proyecto, Emilia Carolina Vargas Copland. Todos los autores han leído y aceptado la versión publicada del manuscrito.
Financiación: Esta investigación no recibió fuente de financiación pública o comercial.
Agradecimientos: Los autores agradecen a los estudiantes de la clase de Farmacotecnia 1, de la carrera de Ciencias Químicas y Farmacia de la Universidad Nacional Autónoma de Honduras, matriculados desde el tercer periodo académico 2020 hasta el primer periodo académico del año 2022, por su valiosa colaboración en esta investigación.
Conflicto de interés: Los autores declaran que no existe conflicto de interés.
REFERENCIAS
1. Ministerio de Salud de Chile. Guía para las Buenas Prácticas de Prescripción. Subsecretaria de Salud Pública 2010.
2. Nicaragua AN de la R de. Ley de Medicamentos y Farmacias. Vol. 292. 1998.
3. Carrasco, O.V. Uso Racional de Medicamentos y Normas para las Buenas Prácticas de Prescripción. Rev Med La Paz 2020, 26(2), 78–93.
4. Caballero, M.F.; Orrego, G.; Domeneh, M.G.; Acosta, P.; Vera, Z.; Lugo, G.B.; et al. Evaluación de la gestión de recetas en un hospital distrital del Departamento Central. Rev Med 2018, 26(2), 29–35.
5. Reyna, M. Derechos y obligaciones de los usuarios del servicio de salud. Med Int Méx 2018, 34(5),780–791. doi: 10.24245/mim. v34i5.2437
6. SESAL. Reglamento para el control sanitario de productos, servicios y establecimientos de interés sanitario. La Gaceta. 2005.
7. Salvador, M.J. Cumplimiento de las Buenas prácticas de prescripción de medicamentos en recetas atendidas en Hospital Público de Lima. Rev Peru Investig Matern Perinat 2021, 10(3), 25–29. doi: 10.33421/inmp.2021247
8. Bombillar, F.M. Régimen jurídico de las recetas médicas en España e Iberoamérica. Rev Colomb Cienc Quím Farm 2020, 49(2), 498–508.
9. Corte Suprema de Justicia. Código de salud. Decreto No 65-91. Congreso Nacional. 1996.
10. Perez, E.; Gomes, H. Intercambiabilidad de medicamentos en el Perú: Panorama actual y perspectivas futuras. Rev Peru Med Exp Salud Publica 2021, 38(2), 337–344. doi: 10.17843/rpmesp.2021.382.7322
11. Tribunal Superior de Cuentas. Investigación especial en la farmacia Informe especial No 05-2009-DASS. Secretaría de Salud Pública. 2009.
12. Colegio Médico de Honduras. Ley Orgánica del Colegio Médico de Honduras. 1981.
13. COMIECO. Reglamento Técnico Centroamericano RTCA 11.01.02:04, Productos Farmacéticos. Etiquetado de Productos Farmacéuticos para uso Humano. 2011.
14. Ministerio de Salud El Salvador. Guía para las Buenas Prácticas de Prescripción. Unidad Reguladora de Medicamentos e Insumos Médicos. 2009.
15. Seto, R.; Inoue, T.; Tsumura, H. Clinical documentation improvement for outpatients by implementing electronic medical records. Stud Health Technol Inform 2014, 201, 102–107. doi: 10.3233/978-1-61499-415-2-102
16. Åstrand, B.; Montelius, E.; Petersson, G.; Ekedahl, A. Assessment of ePrescription quality: an observational study at three mail-order pharmacies. BMC Med Inform Decis Mak 2009, 9(8), 1–8. doi: 10.1186/1472-6947-9-8
17. Marquez, E.; López, L.; Martell, N.; Gil,V.; Márquez, S.; Pérez, E.; et al. validation of the electronic prescription as a method for measuring treatment adherence in hypertension. Patient Educ Couns 2018, 101(9), 1654–1660. doi: 10.7287/peerj.preprints.1538v1
18. Lanza, V.; Rodríguez, M.; Prado, C.; Poma, T.; Quiroz, Q.; Quispe, N. Evaluación del grado de buena prescripción médica en 5 hospitales universitarios de tercer nivel de la ciudad de la paz (Bolivia). Revista Cuadernos. 2015, 56, 18–24.
19. Campos, C.; Velasquez, R. Calidad de la receta médica en dos hospitales de Lambayeque y su influencia en la comprensión de la información brindada. Acta Med Peru 2018, 35(2), 100–107.
20. Larsen, B.A. Prescription drugs that are not dispensed. Tidsskr Nor Laegeforen 2020, 140(13), 1-5. doi: 10.4045/tidsskr.19.0577
21. Altamirano, C.R. Caracterización del cumplimiento de las normas de prescripción Médica en el Centro de Salud de Guadalquivir. Investig en Salud 2021, 02(2), 11–20.
22. Okoli, G.N.; Myles, P.; Murray, T.; Shepherd, H.; Wong, I.; Edwards, D. Use of Primary Care Data in Research and Pharmacovigilance: Eight Scenarios Where Prescription Data are Absent. Drug Saf 2021, 44(10), 1033–1040. doi: 10.1007/s40264-021-01093-9
23. Carvajal, H.; Gonzáles, K.; Dávila, P.; Salinas, A. Auditoría en recetas médicas. Vis.dent 2020, 23(4), 44–65.
Received: 20 March 2022 / Accepted: 25 july 2022 / Published:15 Agoust 2022
Citation: Vargas Copland EC, Rodríguez Cáceres A K. Valoración de buenas prácticas de prescripción en recetas médicas en Honduras. Revis Bionatura 2022;7(15) 15. http://dx.doi.org/10.21931/RB/2022.07.03.15
